生理検査
心電図
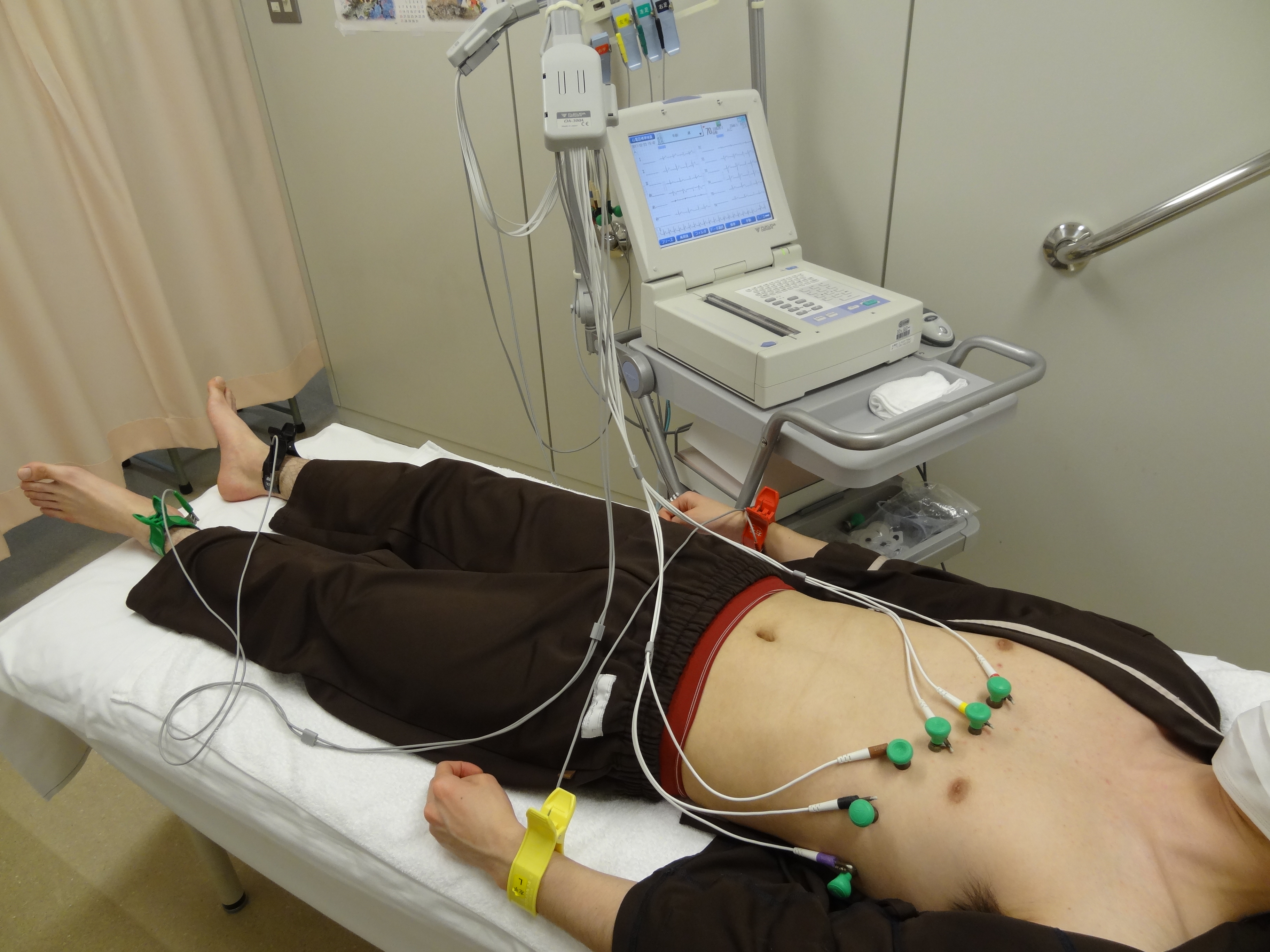
心臓は全身へ酸素を送るため、生体のポンプとして休むことなく収縮・拡張という活動を続けています。心電図(ECG)とは、心臓が拍動する時に発生する弱い電流を、波形として記録したものです。電流を体に流す検査ではありませんので、痛みはありません。
<検査で分かること>
波形の異常やその出現頻度によって種々の不整脈・狭心症・心筋梗塞等の病気を疑うことができます。
<検査の手順>
1.ベッドの上に仰向けになり、胸と両手首・足首を出して下さい(ストッキングは脱いで下さい)
2.胸に6ヶ所と両手首・足首の4ヶ所に電極を付けます
3.力を抜いて楽にしてもらいます
4.波形が安定したのを確認後、測定を開始します
<所要時間>
5分程度です
ホルダー心電図
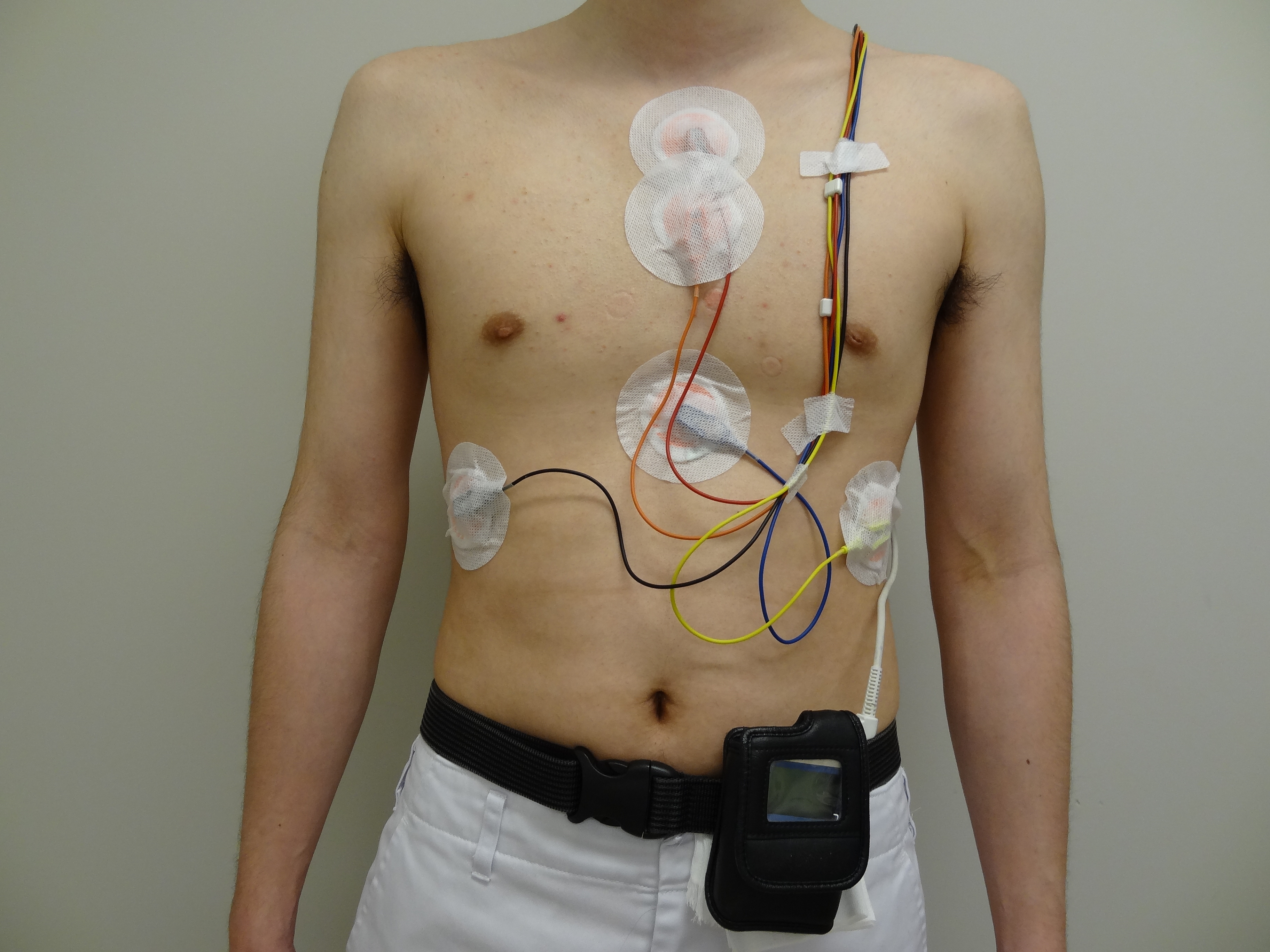
携帯用の小型心電計を装着して、長時間(ほぼ24時間)続けて心電図を記録する検査です。
<検査で分かること>
息切れ・胸痛・めまい・動悸・吐き気などの自覚症状の原因が心臓にあるかどうかの判断や、不整脈の種類や重症度などを評価するために行います。
<検査の手順>
1.胸の5か所にシール状の電極を貼り、小型心電計を装着したままお帰りいただきます
その際に『行動記録カード』をお渡しするので、記録中の大まかな行動や、自覚症状等を記載して下さい(症状が心電図変化に一致しているかを知ることができます)
2.翌日来院し、心電計を取り外します
<所要時間>
●電極の貼り付け、説明などに10〜15分程度かかります
●記録時間は基本的には24時間ですが、多少前後することがあります
<記録中の注意>
● 心電計装着中は入浴やシャワーは禁止です(水にぬれると機械が壊れてしまいます)
● 普段と同じように生活して下さい。軽い運動や仕事は問題ありません(安静にしている必要はありません)
● 電極をつけた所にかゆみの出る場合がありますが、出来るだけ触らないようにして下さい
(電極外れなどがあると、とり直しになる場合があります)
トレッドミル運動負荷心電図
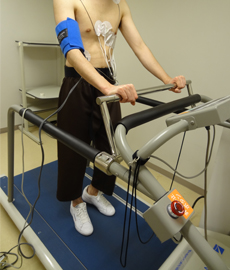
電動式で動くベルトコンベアーの上で歩行やジョギングを行うことで心臓に一定の負荷をかけ、その間にどんな症状が起こるか、あるいは心電図や血圧にどんな変化が起こるかみる検査です。
<検査で分かること>
主に不整脈や狭心症の診断のために行います。
■ 検査の手順
1.胸の10か所にシール状の電極を付け、腕に血圧測定用のカフを巻きます
2.運動靴を履いて、ベルトの上を歩行、またはジョギングしてもらいます
3.ベルトの速度と傾斜を変えて負荷の程度を変えながら記録します
<所要時間>
一般的には30分程度です
心エコー
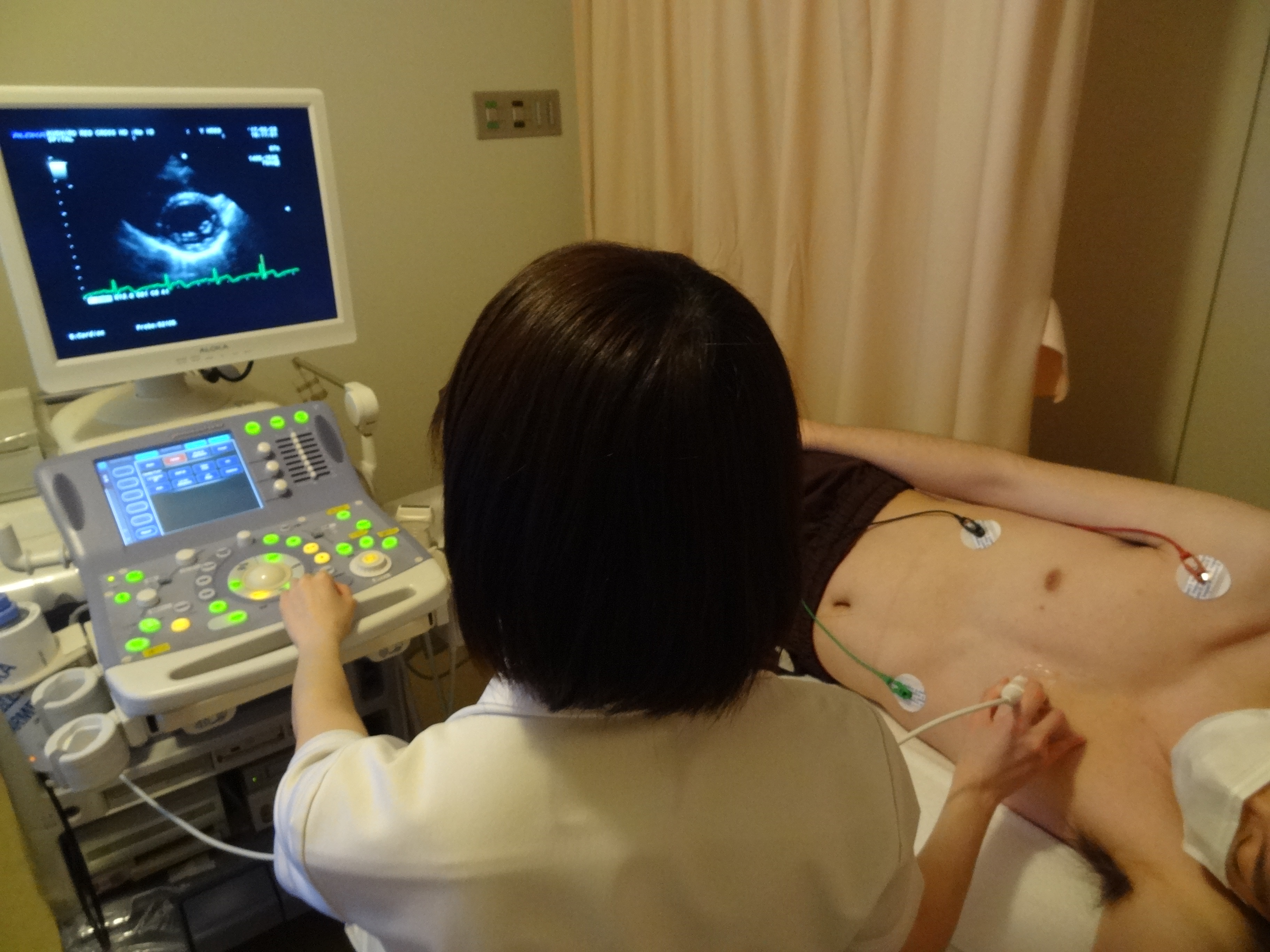
エコー検査は耳では聞こえない高い周波数の音(超音波)を体にあてて、その反射波を画像にする検査で、リアルタイムに心臓の断面像を映し出すことができます。
超音波は身体に害を及ぼすことはありませんので、安心して検査を受けて下さい。
※当検査室では心エコーの他にも、乳腺エコー(女性技師が担当)・甲状腺エコー、健診の腹部エコーも放射線科部と共同で行っています。
<検査で分かること>
心臓の大きさ、動き、血流の状態を観察し、心筋梗塞や弁膜症など、さまざまな心疾患の診断に役立てます。
■ 検査の手順
上半身裸でベッドに横になります
胸にゼリーをつけ、プローブ(超音波を送受信する器具)をあてて検査します
※必要に応じて、息止めをしてもらうことがあります
<所要時間>
30〜60分程です(状況により前後します)
肺機能検査
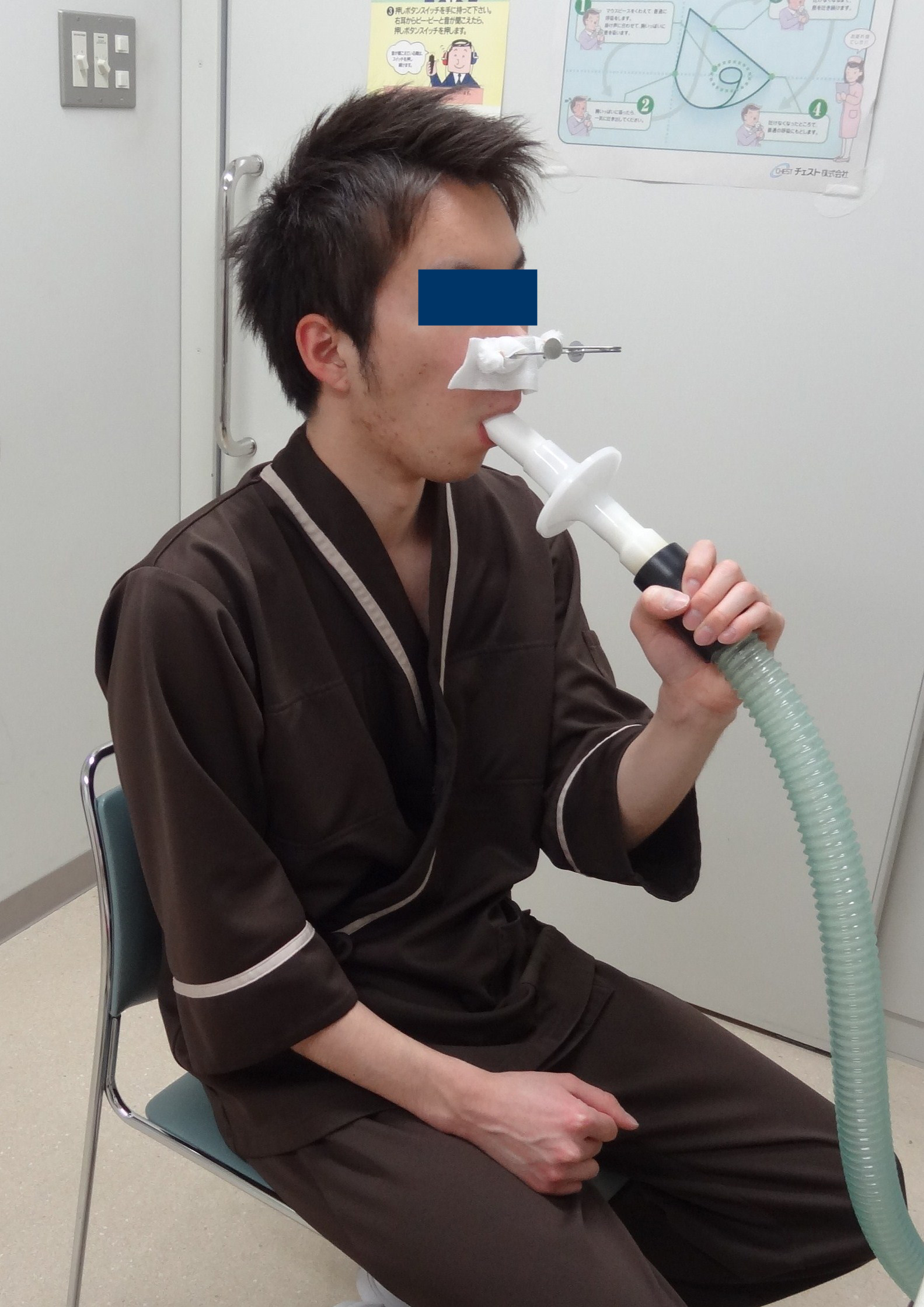
肺機能検査は肺の大きさや働き、空気の通り道である気道の閉塞の有無を調べる検査です。
口で息をしていただく検査ですので、特に痛みはありませんが、できるだけいっぱい大きく息を吸い込んだり、吐き出したりしていただきます。正確に検査するには、患者さんご自身の精一杯の努力が必要となりますので、ご協力お願い致します。
<検査で分かること>
肺機能障害の有無、喘息や慢性閉塞性肺疾患(COPD)などの呼吸器疾患の障害パターンや重症度の評価に用いられます。その他、手術中の呼吸管理を安全に行うための術前検査としても行います。
<検査の方法>
当院では、肺活量と努力性肺活量(フローボリューム)の2種類の肺機能検査を行っています。肺活量は息をどれだけ大きく吸って吐けるかをみる検査で、努力性肺活量は吐き出しの勢いをみる検査です。
<肺活量の検査手順>
1.マウスピースを口でくわえてもらい、鼻をクリップでとめさせてもらいます
2.口だけで普通の呼吸を数回してもらいます
3.検査技師のかけ声に合わせて、胸いっぱい大きく息を吸って、吐けなくなるまで大きく息を吐き出して下さい
<努力性肺活量の検査手順>
1.マウスピースを口でくわえてもらい、鼻をクリップでとめさせてもらいます
2.口だけで普通の呼吸を数回してもらいます
3.検査技師のかけ声に合わせて、胸いっぱい大きく息を吸って、勢いよく一気に「フーッ!」と、吐けなくなるまで吐き出して下さい
<所要時間>
5分程度です
脳波
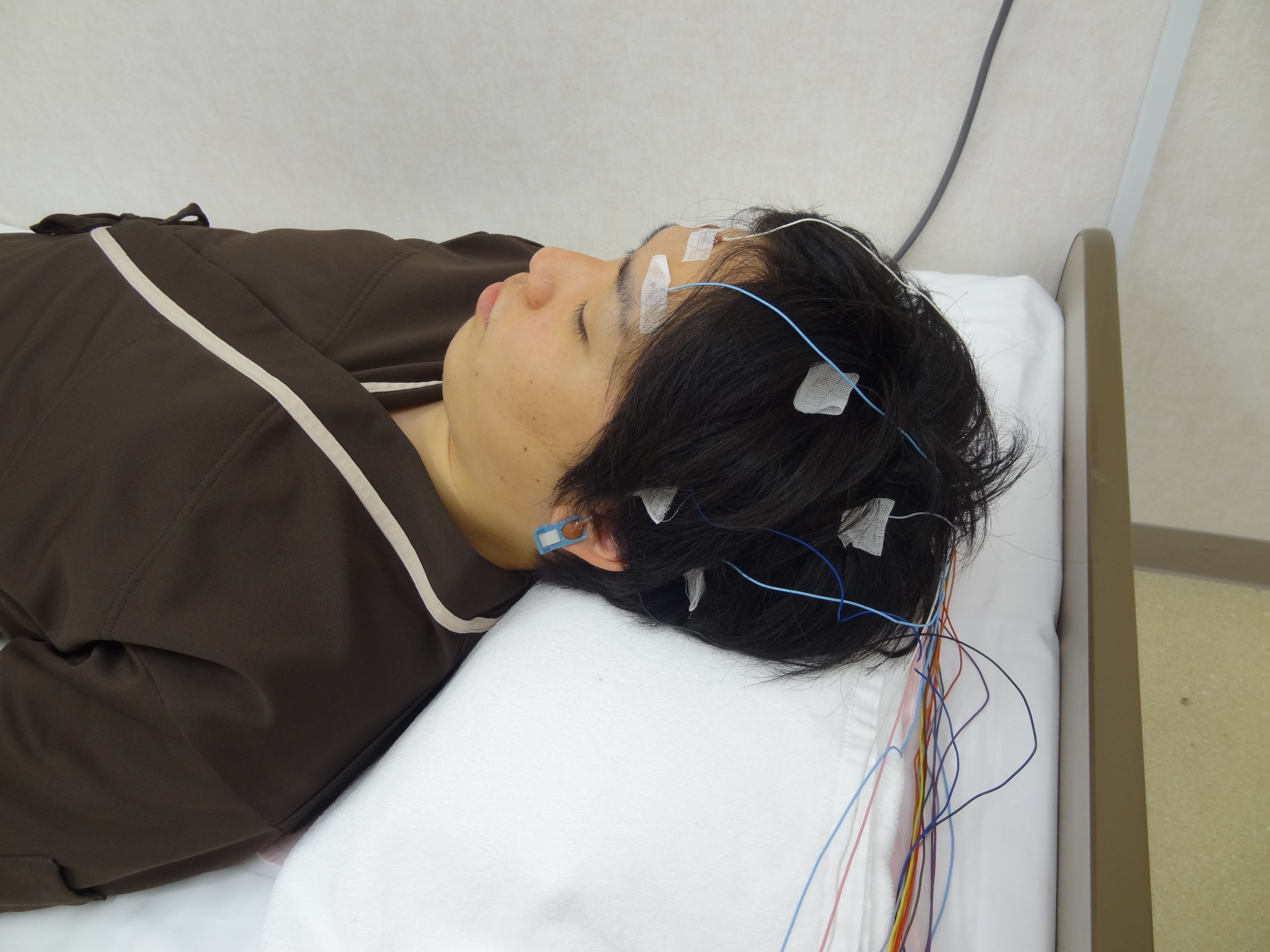
脳は外界からの情報を収集し、全身へ様々な命令を伝達しています。この脳の活動に伴って発生する微弱な電気の変化を記録したものが脳波です。
脳波は頭に皿状の電極を付けて記録しますが、電流を体に流す検査ではありません。痛みはありませんので、安心して下さい。
<検査で分かること>
波形の異常や出現頻度によって、てんかんや意識障害、器質性脳障害などの診断や経過観察等に用いられます。
■ 検査の手順
1.ベッドに仰向けになります
2.頭皮に20本前後の皿状の電極をつけます
3.目を閉じて安静にしてもらいます
4.開閉眼:声掛けに合わせて、目を開いたり閉じたりしてもらいます
5.光刺激:目の前で光がパチパチします。眩しい感じがしますが、目を閉じて楽にしてもらいます
6.過呼吸:「吸って、吐いて」の声に合わせて、3分間深呼吸をしてもらいます
7.睡眠:必要に応じて睡眠中の脳波を記録します(眠ってから15分ほど記録します)
8.検査終了後、電極をはずします
<所要時間>
● 電極装着から検査終了まで約40分程です
● 睡眠脳波を記録する場合は、すぐ眠ることが出来れば約1時間程度で終わります
<注意事項>
● 検査前日には洗髪をして下さい(体調不良時は不要です)。頭皮が汚れていると上手く記録できません
● 整髪料などの使用はできるだけ避けてください
● 当院では小児の場合は睡眠脳波も記録しています。検査当日は寝不足状態で来院していただいています
● 検査時はピアスや髪留め、マスクは外していただきます
神経伝導検査
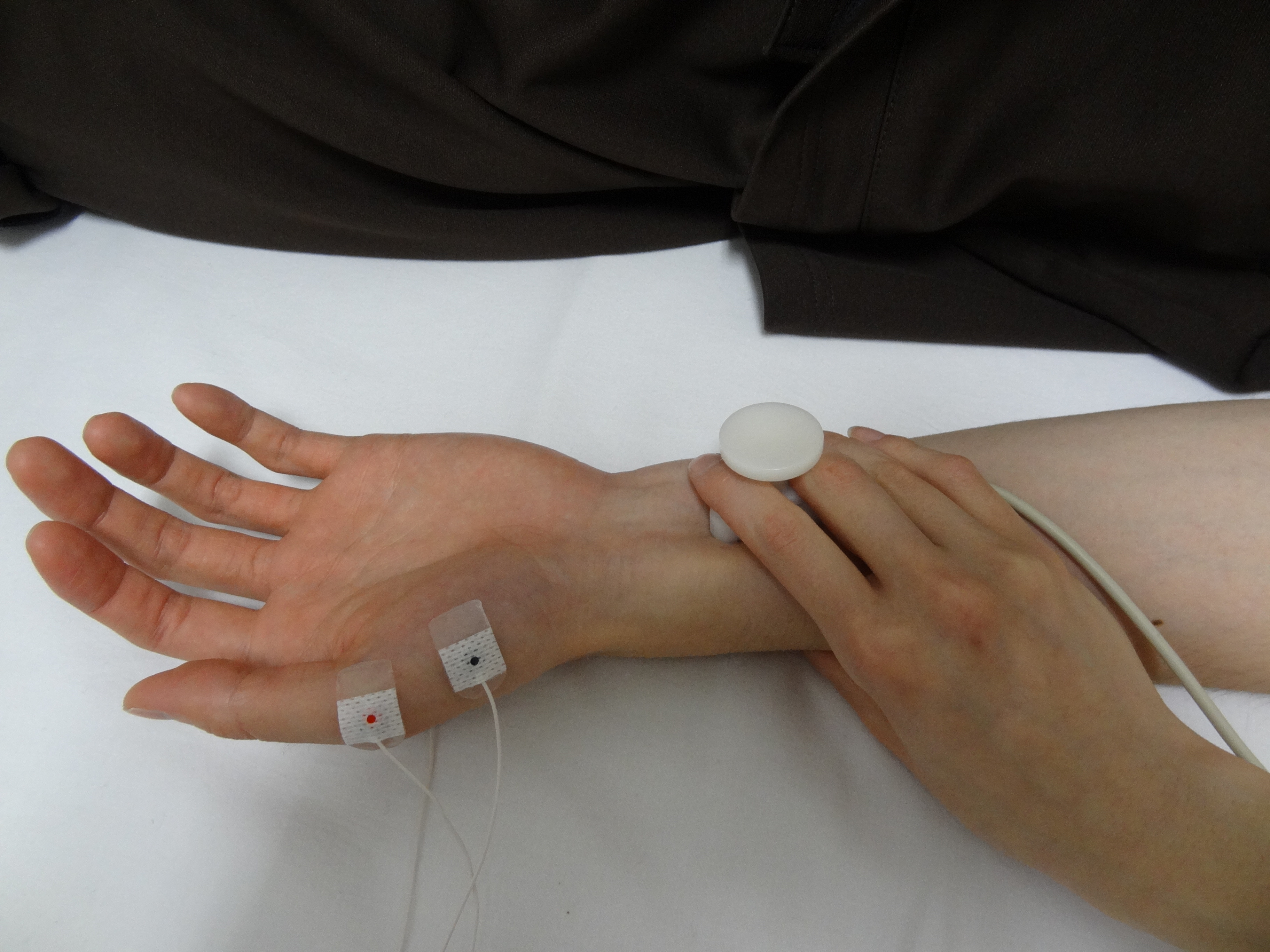
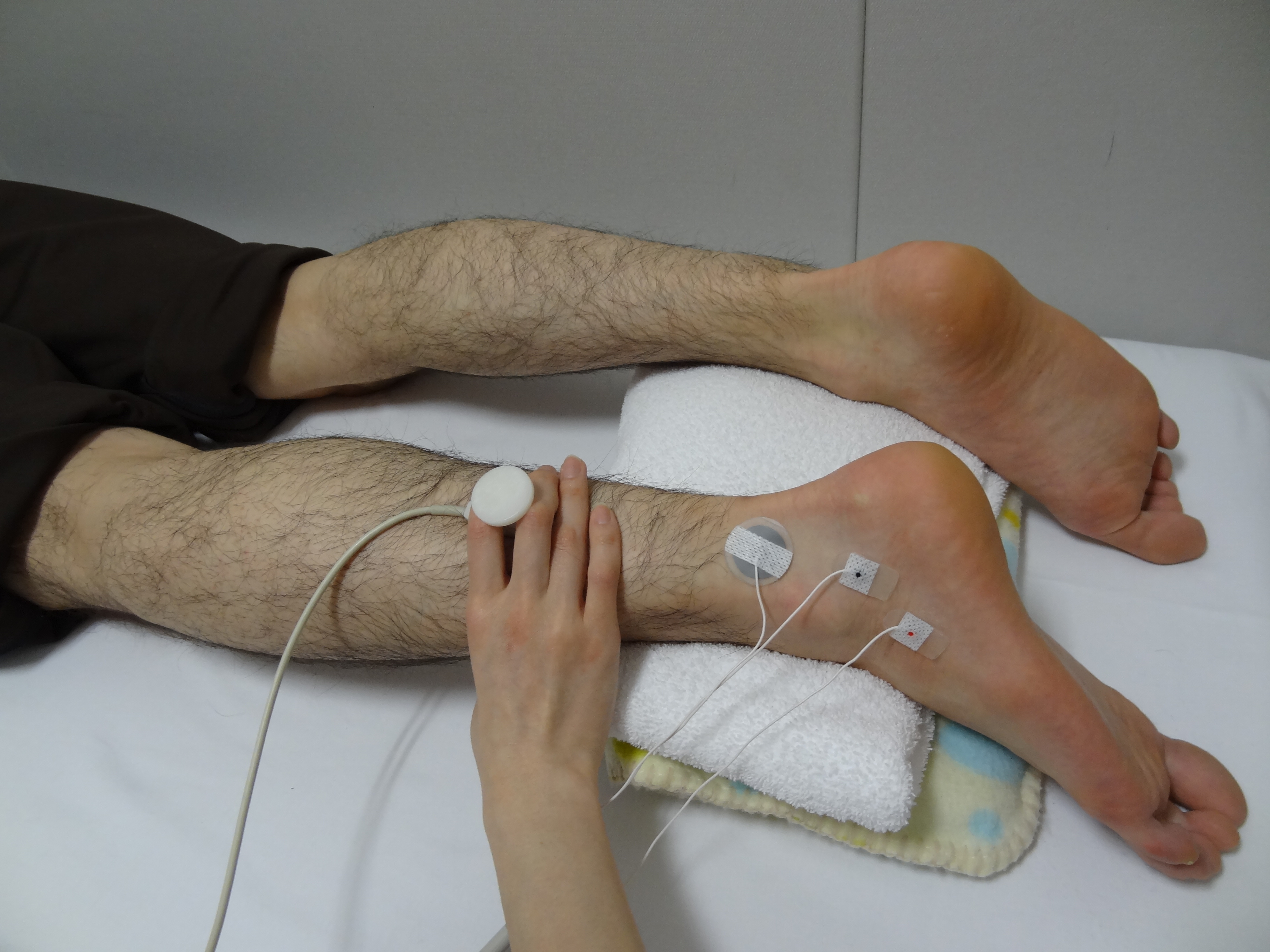
神経伝導検査は、末梢神経に外部から刺激を与え、その反応を波形として記録したものです。
<検査で分かること>
手足の末梢神経に障害があると、しびれや手足に力が入らないなどの症状が現れます。波形の大きさや伝導速度から、神経障害の有無・程度の評価をします。
■ 検査の手順
1.手の場合は袖を肘の上の方まで、足の場合は靴下やストッキングを脱ぎ、膝の上までズボンをまくって下さい
2.ベッドの上で横になってもらい、電極をつけてから神経に刺激を与え検査します
(※個人差はありますが多少の不快感・痛みを伴います)
<所要時間>
20〜30分程度です(検査部位によって多少異なります)
ABI/PWV検査(血圧脈波検査)
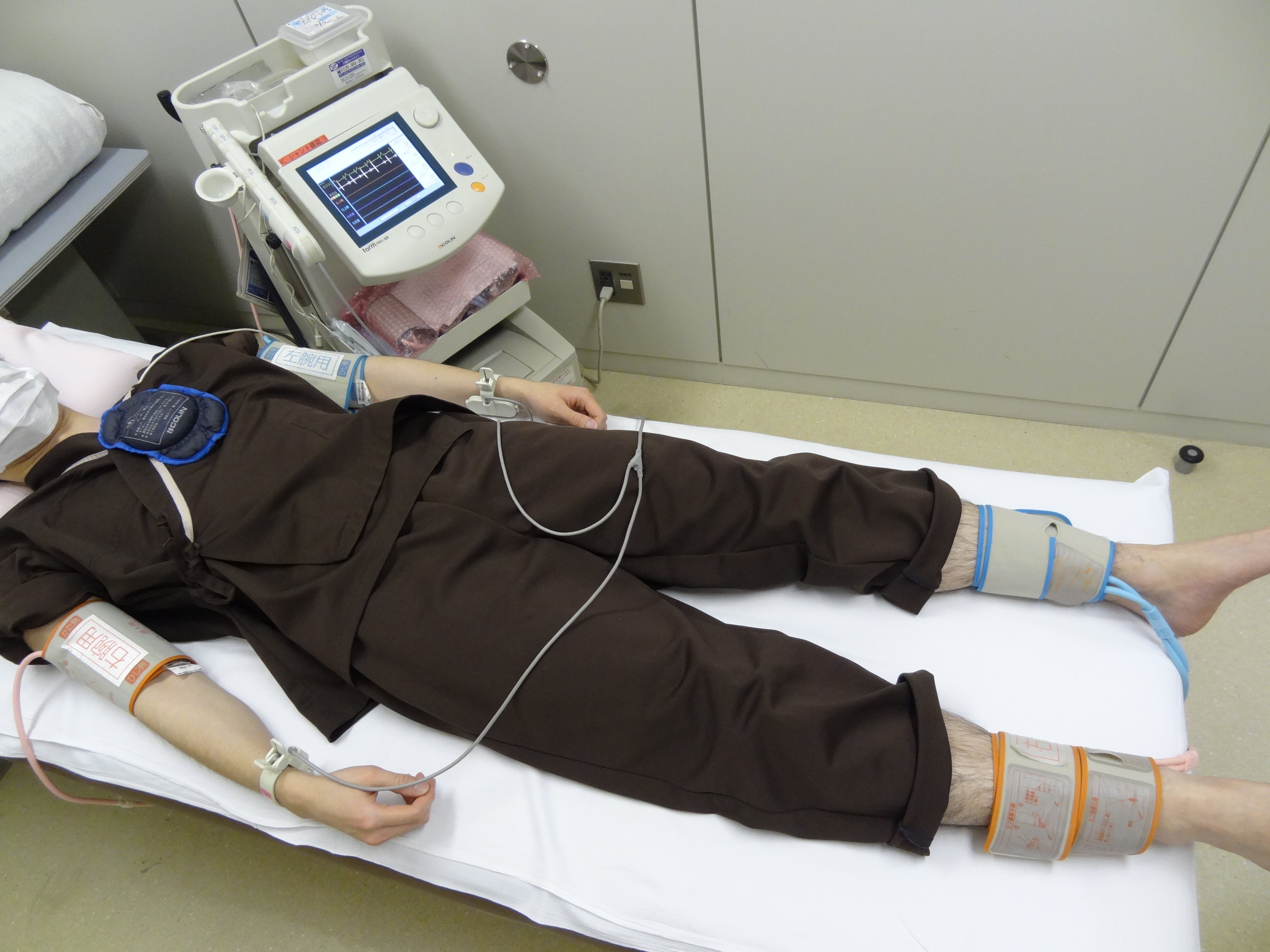
両腕と両足首の血圧を測定し、足首と腕の血圧の比と、血液が心臓から手足に届くまでの時間を同時に調べます。動脈硬化を総合的に評価するために行います。
<検査で分かること>
ABIは足の血管が狭窄していないか、PWVは血管の硬さが分かります
■ 検査の手順
1.両腕、両足首を出して、ベッドに仰向けになります(ストッキングは脱いで下さい
2.両腕、両足首に血圧計のカフを巻き、心電図の電極と心音マイクをつけます
3.5〜10分程安静にしてもらいます
4.両腕、両足首の血圧を同時に測定します
5.2回測定して終了です
<所要時間>
15〜20分程です
<注意事項>
透析をしている等、血圧を測ってはいけない方の腕や足がある方は申し出て下さい
新生児聴覚スクリーニング検査
新生児聴覚スクリーニング検査とは、聞こえの異常を早く発見するために、赤ちゃんに行う検査です。聞こえに異常のある赤ちゃんは、500人から1,000人に1人といわれています。聞こえに異常があることに気づかずにいると、言葉の発達が遅れたり、お母さんとのコミュニケーションがとりにくいなどの支障がおきます。気づきにくい赤ちゃんの聞こえの異常を早くみつけて、適切な支援につなげるために行う検査です。
<検査で分かること>
検査にパスすれば、検査の時点では赤ちゃんの聴力は正常と考えられます
<検査の方法>
当院ではOAE(耳音響放射)という方法と、AABR(自動聴性脳幹反応)という方法の2種類行っています。どちらの検査もまったく痛みはなく、検査による害もありません。赤ちゃんが起きていると検査できないので、授乳するなどしてぐっすり眠らせてください。
■ OAEの検査手順
1.眠っている赤ちゃんの耳に耳栓のようなイヤホンをあて、小さな音をきかせます
2.音に反応して耳の奥からかえってくる反射音を、専用機で自動分析します
■ AABRの検査手順
1.眠っている赤ちゃんのおでこ、うなじ、頬(または肩)の3か所にシール電極をはります
2.赤ちゃんの耳にヘッドホンをあて、小さい音をきかせます
3.音に反応しておこる脳の電気的反応を、専用機で自動分析します
<所要時間>
赤ちゃんが眠っていればOAEは2〜3分、AABRは10分程です