病理検査
病理検査について
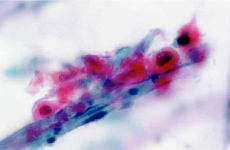
病理検査には組織診断と細胞診断があります。
組織診断とは胃や大腸などの内視鏡検査にて病変から採取された組織の一部や、腫瘍に直接針をさし組織をとって病気の診断をしたり、手術で摘出された腫瘍や臓器、リンパ節を検査し病気の進行や病態を明らかにすることです。
また悪性腫瘍の場合、予後の判定や術後の治療方針の決定などとても重要な検査の一つとされています。検査法は組織や手術で摘出した臓器をホルマリン固定し(ホルマリンの液に浸す)、そのパラフィン包埋ブロック(蝋で固めた組織)をミクロトームという器械で薄切し(3ミクロン程度の薄さに切る)、細胞や組織の構造が分かるようにH—E染色を行い診断可能な標本を作製し、それを日本病理学会認定の病理専門医が顕微鏡で調べ診断します。
一方細胞診断は喀痰や分泌物、体腔液などの中からがん細胞をさがしだし、肺がんや子宮がん、乳がんなどの診断に用いられます。検査物を塗ったスライドガラスを固定液(細胞がはがれないようにするアルコールの液)に浸し、細胞の核や細胞質が染まるようにパパニコロウ染色を行い標本を作製して、それを細胞検査士が顕微鏡で悪性の細胞がないか調べます。
以上のように病理検査は組織や細胞を直接採って調べるので最終的な診断(病理学的診断)となります。
癌について
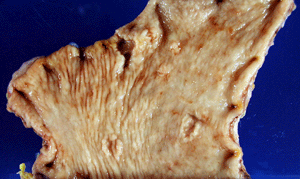
<胃癌>
わが国で癌の占める割合が最も大きい。しかし近年では検査診断技術の進歩とドック、地域健診などの普及で早期に発見されることが多くなり、この時期に発見されると完全治癒が期待される癌の一つとなっています。また治療機器、治療技術の進歩により、極初期の癌は内視鏡的に切除が可能で手術費用も少なく、入院期間も短かく身体に及ぼす苦痛も軽度です。胃癌の最も発生しやすい部分は幽門部(胃の出口)、小彎側(胃の右手側)で次いでその他の幽門部、小彎体部、噴門部(胃の入り口)、大彎側(胃の右手側)体部です。
完全治癒が期待できる早期胃癌というのは、癌細胞が胃の粘膜ま
たは粘膜下組織までにあるもの(表在癌)をいいます。一方完全治癒が難しい胃癌を進行癌と呼び、癌細胞が筋層以下に及んだ場合をいいます。
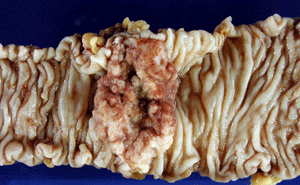
<大腸癌>
食生活が欧米化し近年増加の傾向を示す癌の一つです。発生する部位により盲腸癌、上行、横行、下行結腸癌、S状結腸癌、直腸癌があり、S状結腸と直腸に癌の発生率が高くなります。癌の肉眼的形状により、表在型、腫瘍型、潰瘍限局型、潰瘍浸潤型、びまん浸潤型、分類不能型に分類されます。表在型の癌は早期癌を推定されるものを指します。また家族性に遺伝し大腸に多数のポリープができる家族性ポリポージスという特異な病気があり、多くは放っておくとがんになってしまいます。早期の大腸癌の一部は胃と同様に内視鏡的切除が可能です。便潜血検査、など定期的検診がとても重要です。
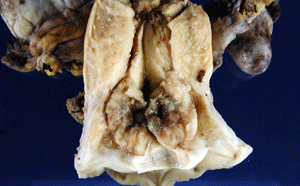
<子宮癌>
子宮癌には子宮の入り口に発生する、頸部癌と子宮の奥から発生する体部癌があります。いずれも細胞診検査で簡単に検査できます。
前者は20代前半から発見されることが多く、妊婦検診の時、偶然発見される場合もあります。さらに前癌病変(異形成という)では十代後半の若い人にも多くみられます。これはHPV(ヒト乳頭腫ウイルス)感染に関係があります。早期の癌であれば子宮の入り口を円錐状に切り取るだけで完治します。後者は40才代後半からの閉経した女性に多く発症します。閉経後不正出血がある人は要注意です。
いずれの癌も早期発見の為に、年一度の検診が必要です。
<乳癌>
乳癌は近年増加傾向にあります。視触診やマンモグラフィー、エコーなどの画像検査でしこりなどの異常所見があった場合、穿刺吸引細胞診(注射針を刺して細胞を採る)を行い癌を見つけることが出来ます。近年の画像機器、画像診断技術の著しい進歩により、非浸潤癌や非触知乳癌などの早期乳癌の発見が格段に向上しています。
穿刺吸引細胞診は外来診療で簡単に施行可能で、患者さんの苦痛も軽度です。良性腫瘍の場合は経過観察または腫瘍切除、悪性の腫瘍場合は組織診、乳房切除手術がなされます。最近では乳房温存手術(乳頭を残し腫瘍と周囲を切り取る)がしばしば行われています。再発防止の為に薬物療法や放射線治療と併用します。しかし全ての乳癌に適応できるわけではなく、腫瘍の大きさやリンパ節転移の有無によって、乳房温存の可否が決まります。また、乳癌手術の際に、臨床的リンパ節転移を認めない場合には、センチネルリンパ節生検が迅速病理診断にて施行されます。センチネルリンパ節とは乳癌細胞が最初に到達するリンパ節のことで「見張りリンパ節」とも呼ばれます。センチネルリンパ節に転移が認められない場合には、腋窩リンパ節への転移がないと考えられ 郭清を省略することができます。腋窩リンパ節に転移のない方への不必要な郭清を省略することができます。腋窩リンパ節に転移のない方へ不必要な郭清ををさけることで、郭清に伴う弊害(上腕の運動障害、浮腫、むくみ)を減らすことができます。センチネルリンパ節生検を行い、腋窩リンパ節の郭清を省略することは、乳房を温存することと同様に大きなメリットがあることから、施行する施設が増えています。